Кардиохирург Владимир Ильин: Азарт борьбы с болезнью нужен каждому медику
Почему кажется, что с годами аномалий и пороков сердца становится больше, зачем оценивать результаты операции на сердце через 20 лет, может ли кардиология существовать на субсидии и почему в борьбе с болезнью важен азарт – рассказывает детский кардиохирург Владимир Ильин.
Профессор Владимир Ильин больше сорока лет спасает детей с врожденными пороками сердца. Двадцать из них он возглавлял отделение новорожденных и детей первого года жизни Национального центра сердечно-сосудистой хирургии им. Бакулева.
Десять лет назад доктор отказался от работы в Кувейте и стал заведующим в новом и единственном в Москве отделении детской кардиохирургии при городской клинике – в Филатовской больнице. Профессор часто повторяет два важных для него слова – мотивированность и команда. И хотя работа с сердцем – это всегда большой риск, заинтересованность каждого врача может сделать лечение успешным.
В начале 2000-х Владимир Ильин создал интернет-форум и стал консультировать родителей детей с врожденным пороком сердца – поддержку семей, которые попали в такую беду, профессор называет еще одним своим предназначением.
Почему сегодня находят больше аномалий сердца, чем раньше
– Владимир Николаевич, сегодня все чаще говорят о том, что детей с врожденным пороком сердца становится больше – действительно ли это так?
– Достоверных сведений о том, что пороков становится больше, нет. Но большее распространение получают современные методы диагностики, которые позволяют выявить больше дефектов и пороков. Например – эхокардиография. В опытных руках она позволяет выявить множество даже небольших сердечных дефектов. Это было недоступно ранее, но влияет на статистику сейчас.
Все большее распространение получает пренатальная диагностика с применением двухмерной эхокардиографии. Она не несет угрозы для здоровья ребенка. Главное – чтобы был квалифицированный детский кардиолог. В роддомах все больше появляются специалисты по УЗИ-диагностике пороков сердца у новорожденных. Внедряются и скрининговые обследования новорожденных для раннего выявления тяжелых пороков сердца.
– А какие существуют пороки и всех ли стоит бояться?
– Всего известно более 330 видов врожденных пороков сердца. И надо понимать, что это не просто аномалия/дефект формирования, имеющийся у ребенка при рождении, а обязательно аномалия, которая сопровождается существенным нарушением функций сердца и кровообращения. Современные методы кардиологического обследования позволяют неожиданно обнаруживать совершенно удивительные вещи.
Так, три года назад французские кардиологи опубликовали данные обследования 92-летней женщины, у которой обнаружили тяжелую аномалию сердца: корригированную транспозицию магистральных артерий. Многие малыши с этим пороком плохо себя чувствуют уже в раннем детстве. А она родила 10 детей!
Сегодня все больше выявляется аномалий строения сердца, которые проявляют себя клинически лишь во «взрослом» возрасте. Но при этом иногда они в любом возрасте могут начать влиять на здоровье и продолжительность жизни человека.
– То есть такое тоже возможно: человек жил-жил, а потом узнал, что жил-то с проблемой?
– Да, возможно. И человек, и окружающие начинают замечать, что ему все больше нездоровится. Около трех лет назад к нам обратилась 14-летняя девочка, у которой отверстие в клапане было 3 мм. Это – тяжелейший аортальный стеноз! Трудно себе представить, как она жила все эти годы!
В последние годы кардиологами и кардиохирургами активно изучается такой порок, когда обе коронарные артерии отходят от аорты, но не обычно, а от одного аортального синуса. При этом одна из артерий может иметь протяженный ход внутри аортальной стенки или в пространстве между стенками аорты и легочной артерии.
И вот представьте: парень с таким дефектом идет в армию – он считается совершенно здоровым, поскольку никаких болезненных проявлений в покое нет, и на ЭКГ изменений тоже нет. В жару и холод бегает, выкладывается, как этого требует служба. У него повышается артериальное давление и давление в легочной артерии. При этом одна из аномально идущих коронарных артерий может подвергнуться компрессии, в результате чего нарушится коронарное кровообращение, и этот парень внезапно умрет.
То же самое может происходить и в школе, скажем, на уроке физкультуры. Что, разве учитель физкультуры виноват? Это – недиагностированные врожденные аномалии, которые можно назвать пороками сердца и которые проявляют себя лишь в определенных условиях.
Поэтому сейчас потихонечку начинают внедряться скрининговые обследования школьников для выявления таких «скрытых» аномалий. И это начинание должно развиваться и далее. Только нужно, чтобы исследования выполняли квалифицированные врачи: сам диагностический аппарат этого не обнаружит.
– А какой дефект может быть не диагностирован?
– 1/8-1/10 часть всех людей рождается с двумя створками в аортальном клапане, а не с тремя. Казалось бы, ну подумаешь. Створки там часто тоненькие, хорошо открываются и закрываются. Человек растет, учится, работает. И вдруг в 20-30 лет он начинает нехорошо себя чувствовать: появляется тяжесть и боли в груди – нарастает аневризма восходящей аорты.
И оказывается, это серьезная проблема – двухстворчатый клапан изменяет кровообращение в восходящей аорте, и при наличии дефектов эластических волокон в аортальной стенке аорта со временем начинается дилатироваться, то есть расширяться, что опасно разрывом ее стенки и может нарушать функцию аортального клапана.
Как порок сердца может изменить жизнь
– Но ваши пациенты – это те, кому помощь нужна здесь и сейчас, потому что ждать нельзя?
– Наши пациенты – дети. И у многих из них серьезные аномалии сердца могут существенно влиять на их самочувствие, способность справляться с грудным вскармливанием, расти и развиваться. Это может показаться странным, но чаще всего у детей встречаются пороки с «простым» морфологическим дефектом – дефектом межпредсердной перегородки, дефектом межжелудочковой перегородки, открытым артериальным (Боталловым) протоком и другими. Это пациенты с анатомически несложными, хотя и угрожающими здоровью и жизни детей дефектами. И их в нашей практике – большинство.
«Простые» врожденные пороки сердца, устраненные вовремя, нередко позволяют бывшим пациентам вести практически нормальный образ жизни, а иногда – и заниматься спортом. Молодые женщины мечтают о материнстве, и большинству это удается, причем даже после коррекции «сложных» пороков.
Недавно меня посетила молодая женщина с двухлетним ребенком, и я ее не сразу узнал. Ей было всего 4 месяца, когда ее в тяжелом состоянии мы оперировали по поводу редкого и тяжелого порока: левая коронарная артерия у нее брала начало не от аорты, а от легочной артерии. Левый желудочек еле сокращался, а на митральном клапане была выраженная регургитация. Мы исправили ей кровообращение по левой коронарной артерии, и вот – пожалуйста: она мама прекрасного малыша.
Больше всего наше внимание приковано к состоянию пациентов со статистически менее частыми, но функционально гораздо более тяжелыми пороками сердца, которые могут проявлять себя клинически в периоде новорожденности или младенчества и реально угрожают жизни детей в первые дни и месяцы жизни. К таким порокам можно отнести транспозицию магистральных артерий, комплекс гипоплазии левых отделов сердца, коарктацию аорты, атрезию легочной артерии, общий артериальный ствол и другие.
15-20% наших пациентов могут иметь комплексные врожденные пороки, то есть пороки с очень серьезными множественными и трудно устранимыми дефектами строения сердца.
Кроме порока сердца у пациентов нередко встречаются и другие врожденные дефекты: пищеварительного тракта, системы органов дыхания и выделения. Мы только сегодня оперировали мальчика, у которого при рождении обнаружилась атрезия пищевода. И прежде чем делать операцию на сердце, в торакальном отделении нашей больницы ему восстановили проходимость этого органа. В целом эти сочетания врожденных дефектов могут значительно влиять на результаты лечения пациентов.
– Ребенка с настолько тяжелым пороком сердца можно вылечить?
– Мы корригируем немало таких врожденных пороков сердца. Но в последующей жизни те или иные кардиологические проблемы у такого человека могут возникать, и он должен будет все равно всю жизнь наблюдаться у специалиста.
Наши сложные и нередко многоэтапные вмешательства могут значительно продлить ему жизнь: кому-то, скажем, до восемнадцати лет, а кому-то до шестидесяти. Но образ жизни большинства таких людей будет особенным. Это надо иметь в виду и к этому надо готовиться.
Сейчас родители все больше хотят понимать, а правильно ли лечат их детей и какое будущее их ждет. Но даже к ним не сразу приходит понимание того, как порок сердца у ребенка может изменить их жизненные планы, даже если ребенок «вылечен». Ситуация далеко не всегда драматична, но всегда требует адекватной оценки и жизненного планирования.
Я быстро понял, как это важно – поддерживать родителей
– Поэтому вы решили создать интернет-форум для родителей таких детей?
– Я быстро понял, что одно из наших важных предназначений, что ли, – не только создать перспективу для жизни ребенка, но и поддержать родителей, потому что врожденный порок сердца, особенно тяжелый, – это большая беда, психологическое потрясение для всей семьи. Особенно для молодой пары, где первый ребенок уже такой тяжело больной. Могут рушиться все жизненные планы, мир сужается до маленькой детской кроватки с тяжелобольным ребенком. Мы еще помним то время, когда родственники приносили нам ребенка для лечения, тайно надеясь, что после операции он умрет и не будет сам мучиться и осложнять им жизнь.
В 1994 году в одной из клиник Нью-Йорка увидел в свободном доступе небольшую брошюрку: пособие для родителей «Если у вашего ребенка врожденный порок сердца», изданное профессиональной общественной организацией American Heart Association. Я попросил разрешение перевести, издать его и увидел у родителей наших пациентов большой к нему интерес.
Многие из них, пытаясь понять суть вещей, подходили с вопросами о пороках сердца, лечении детей и их будущем. Если вы откроете сайты любых зарубежных детских клиник, то всегда увидите большие разделы для родителей, где объясняется, что такое порок сердца, как его распознать, в каком возрасте его нужно и можно ли исправлять, а зачем иногда нужно подождать с хирургией.
Помню, однажды позвонил отец ребенка: «Моему сыну две недели, и у него открытое овальное окно. Когда вы сможете принять его на лечение?» Но открытое овальное окно есть у каждого новорожденного, зачем его лечить? Его надо наблюдать, так же как и открытый артериальный проток.
Если ребенку исполнилось уже один-два-три года, то это другой вопрос. Нередко в этом возрасте его уже надо лечить. Но специалистам хорошо известно, что около 40% «простых» дефектов сердца (открытый артериальный проток, открытое овальное окно и небольшие дефекты межжелудочной перегородки) спонтанно исчезают в течение 1-2 лет.
И когда я понял, что через интернет-форум очень удобно доносить эту информацию родителям, то с помощью сына создал сайт и потихонечку стал с родителями общаться.
– В тот момент вы были заведующим отделением экстренной кардиохирургии новорожденных и детей 1-го года жизни в Бакулевском центре. Как успевали совмещать форум с основной работой?
– Ну как… Вечерами, в выходные. Но это совершенно неважно, главное – результат.
И немало тех родителей, с которыми мы общались на форуме, потом приезжали к нам для лечения детей.
Результаты надо изучать через 15 лет после операции
– А куда движется детская кардиохирургия? Какие методы лечения можно считать «прорывными»?
– Кардиохирурги за последние 30-40 лет научились корригировать такие пороки, о которых раньше нельзя было и мечтать. Тогда кардиологические, хирургические и анестезиологические методы были несовершенными, летальность была высокая, и после операции мы говорили и писали: «Ребенок выжил – отличный результат!» Но в наше время говорить так – неправильно. Сейчас операционная смертность невысока: 0-3%. А вот отдаленные результаты нередко неважные.
Многолетний опыт работы в этой области подсказывает, что эффективный хирургический метод – тот, который ведет к хорошим отдаленным результатам лечения.
Таким результатам, при которых человек не нуждается в повторных госпитализациях и кардиохирургических вмешательствах, не испытывает серьезных физических ограничений в связи с болезненным состоянием, может хотя бы удовлетворительно адаптироваться в современной жизни. Поэтому нам – кардиологам и хирургам – все больше надо продвигаться к использованию именно этих критериев эффективности лечения.
В последние 20-30 лет появилось немало хирургических и терапевтических методов лечения пациентов разных возрастов с врожденными пороками сердца: поиск идет постоянно. Однако нет достаточных оснований некоторые из них считать адекватными и эффективными. А отдаленные результаты надо изучать спустя 15-30 лет после операций, а не через 2-3 года, как это нередко бывает.
Кто-то берет на себя смелость называть прорывным внедрение роботов-хирургов, но с точки зрения лечебных задач это полная чепуха – попытки получить деньги или прославиться. На деньги, потраченные на покупку и освоение одного такого робота-хирурга, можно построить больничный корпус. И в нашей области этого не нужно, хотя кто-то говорит, что роботы более точны в проведении разрезов и наложении швов. Но существующие хирургические проблемы не в этом!
Главное в хирургии – принять правильное стратегическое и тактическое решение. А что и как отрезать и пришивать – это на третьем месте. Между тем, многие другие технические новинки в кардиологии и кардиохирургии очень полезны и нужны.
Что-то прорывное может появиться только в генетике, и уже сейчас предпринимаются попытки поправить «неправильные» гены, хотя не только они влияют на возникновение врожденного порока сердца, но и всякие случайные причины. Например, вирусные инфекции матери, зачатие ребенка в нетрезвом виде, курение или работа одного из родителей на предприятиях с излучением.
Всё же генетические поломки – основная причина возникновения множества дефектов, включая и врожденные пороки сердца. Уже сейчас в порядке клинического исследования делаются попытки хирургически внутриутробно вмешиваться в сердце и сосуды плода, но не для того, чтобы вылечить будущего ребенка, а лишь спасти ему жизнь или сделать его более курабельным.
– Вы сказали, что сложно изучать отдаленные результаты операции. Почему?
– В нашей стране это сделать очень непросто, потому что многие пациенты, если чувствуют себя хорошо, перестают ходить к врачу: как вы понимаете, в этом бывает мало радости. А если они живут в каком-то небольшом городке или поселке и возникает проблема, то идут к участковому врачу в своем районном центре, тот выписывает им таблетки, а человек может нуждаться в обследовании и консультации хорошего специалиста. Многие семьи в нашей стране переезжают с места на место и не отвечают на наши письма. Так информация об отдаленных результатах может теряться.
В нашем деле послеоперационная терапия, называемая еще реабилитацией, – один из важнейших этапов лечения ребенка. Она должна быть очень грамотной, точной, предельно аккуратной и, при необходимости, продолжительной. Потому что почти неизбежно после операций по поводу комплексных врожденных пороков сердца она сопровождается сложностями.
Очень важно, чтобы ею занимались кардиологи, хорошо разбирающиеся в клинике врожденных пороков сердца, изменениях патофизиологии в результате операций и возраста, а главное – мотивированные на достижение позитивного результата. Иначе формальная, неадекватная терапия в реабилитационном периоде может испортить любую прекрасно сделанную операцию. К сожалению, нужных специалистов все еще недостаточно.
Азарт борьбы с болезнью нужен любому медику
– Вы часто говорите про мотивацию в работе. Это действительно настолько важно?
– Это то, чему нас учил академик Владимир Иванович Бураковский и вся наша профессиональная жизнь – каждый медик должен внести максимальный вклад в лечение ребенка, в успех операции, быть полезным для дела. Но масса врачей сегодня не мотивированы на успех, а просто работают с 8 до 17 часов. «Пейте таблетки, через неделю вас примет другой врач, потому что я буду в отпуске».
Работа с сердцем несет определенные опасности, и этот риск стоит за плечами у каждого кардиохирурга. Но операция – это работа коллектива, «команды». Блестяще выполненные сложные хирургические манипуляции могут быть «испорчены» любым другим членом команды, участвующей в лечении пациента: анестезиологом, перфузиологом, операционной сестрой, интенсивным терапевтом и палатной медсестрой и так далее.
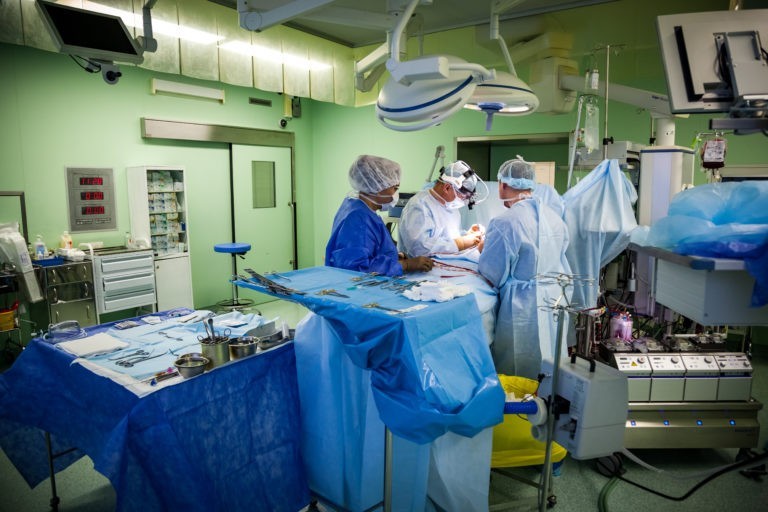
В атмосфере совместной ответственности, четких коммуникаций, взаимного уважения и доверия может развиваться хороший коллектив. Понимание, что вся твоя работа, твои успехи и ошибки у всех на виду, что все это будет адекватно оценено, может рождать у человека мотивацию на добросовестную высококлассную профессиональную деятельность.
И даже необязательно быть высоким профессионалом для того, чтобы испытывать удовлетворение и даже радость, что удалось разобраться в сложном диагнозе, отмести множество сопутствующих проблем и болезней, удачно оперировать, провести наркоз, искусственное кровообращение и интенсивную терапию и… увидеть выздоравливающего ребенка на руках у матери. Вот эти чувства и даже своеобразный азарт борьбы с болезнью – очень важны для любого медицинского работника, но, к сожалению, доступны не всем медикам.
– Какая операция была для вас самой трудной?
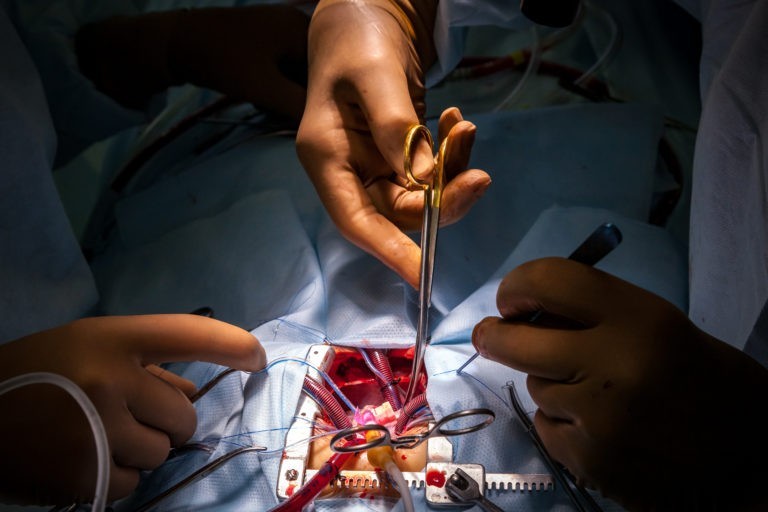
– За 40 лет моей работы можно вспомнить и не одну (улыбается). Когда-то даже операция по закрытию дефекта межжелудочной перегородки у грудного ребенка была необычным явлением, и если успешно заканчивалась – становилась большим событием для всех. А сейчас – это рутина.
Мне повезло, и я, например, впервые в стране успешно оперировал ребенка с транспозицией магистральных артерий с помощью метода артериального переключения. Это очень непросто – решиться на хирургическое вмешательство, где почти всё впервые. Такие операции до меня проводились, но успеха не имели. А на Западе их делали уже около 10 лет.
Это был 1992 год, я тогда возглавлял отделение новорожденных и детей 1-го года жизни. Мы устроили мозговой штурм, изучили все, что было доступно в научной литературе, убедили руководство института в целесообразности внедрения такого метода и успешно оперировали 4-месячного ребенка. Потом в течение года успешно выполнили еще пять таких операций, причем исключительно на основе изучения опыта, изложенного в научных статьях. Это очень удивило моих коллег за рубежом.
Уже на следующий год на одной из зарубежных конференций я подошел к замечательному детскому кардиохирургу Клоду Планше, который работал в Парижском госпитале Plessis Robinson и к тому времени уже сделал более 700 таких операций. Я рассказал свою историю и попросился на короткую стажировку. Он был рад, разрешил приехать, и я три недели работал вместе с ним. Он и его коллеги позволили многому у них научиться. Мы подружились с ним на долгие годы.
Я попал в отделение детской кардиохирургии и сначала расстроился
– Владимир Николаевич, почему вы выбрали эту специальность?
– Наверное, потому, что она быстро развивалась, ее эффективность была очень ярким явлением и даже – праздником, потому что в ней «вращались» очень порядочные и привлекательные люди. Наконец, она дарила огромную радость спасения жизни.
Вообще я мечтал пойти учиться на специалиста по радиоэлектронике, как мой двоюродный брат. Он был старше меня на пять лет, учился в Московском авиационном институте, ходил в походы, фотографировал, умел много делать своими руками. Я брал с него пример почти во всем. А в отношении радиоэлектроники был настолько увлечен, что, учась в 10-м классе, переделал дома старый телевизор КВН на большую телевизионную трубку. Он каким-то образом работал, и все жильцы и соседи приходили удивляться телевидению на большом экране.
Но в раннем детстве я рос не очень здоровым ребенком, постоянно ходил в детские сады и санатории. Мы с родителями жили в комнате коммунальной квартиры в доме на улице Большая Полянка, и для родителей такие мои выезды в детские санатории были большим подспорьем, но из-за этого я часто болел. Возможно, в какой-то степени на мое решение повлияло и это.
Но решающим событием стало то, что за год до школьного выпуска в мои руки попала книга хирурга Николая Амосова «Мысли и сердце», вышедшая в 1965 году, одного из пионеров отечественной кардиохирургии. Большое впечатление произвели на меня его глубокие размышления о трудной работе, о радостях удачных операций, горестях неудач, описание клинических наблюдений из его богатой практики.
За дверью меня уже ждал военкомат. Отчасти поэтому к поступлению в мединститут я готовился усиленно и получил-таки проходной балл на лечебный факультет Второго меда.
Был смешной эпизод – мама сказала отцу: «Пойди узнай в институте, чем Вове можно помочь». А папа у меня архитектор. В первые месяцы войны он добровольцем пошел на фронт, под Москвой отморозил ноги и был освобожден от строевой службы. Служил преподавателем в учебном заведении инженерных войск. Так вот, пришел он в главное здание института на Пироговке и у вахтера спросил, какие шансы у сына. Тот сказал: «Всех парней берут». И папа с чувством выполненного долга пошел домой успокаивать маму (улыбается).
А на первом курсе, видимо, еще под впечатлением от книги Амосова, я захотел получше узнать, что такое хирургическая клиника, и пошел работать санитаром в операционный блок института им. Склифосовского. Работал там полгода, наблюдал за операциями, людьми, отношениями. Затем сосредоточился на учебе и стал присматриваться к другим разделам медицины.
После третьего курса все проходили практику как медсестры и медбратья. Я с товарищами оказался в Институте сердечно-сосудистой хирургии, который находился по соседству с 1-й Городской больницей – базой 2-го Мединститута. Увлекся работой в отделении приобретенных пороков сердца и еще полгода подрабатывал там по ночам.
– Вы уже тогда выбрали кардиохирургию?
– Какое-то время были размышления о нейрохирургии, но в этот момент в Бакулевском институте стал формироваться научный студенческий кружок. Я тогда заканчивал 5-й курс. Мы с тремя товарищами по каким-то причинам немного опоздали на первое собрание, где обсуждались темы для исследований, и нам досталась только последняя – изучать эффекты массивных гемотрансфузий в эксперименте. В те времена эта проблема была очень актуальной для клиники, и в конечном итоге мы о случившемся не пожалели.
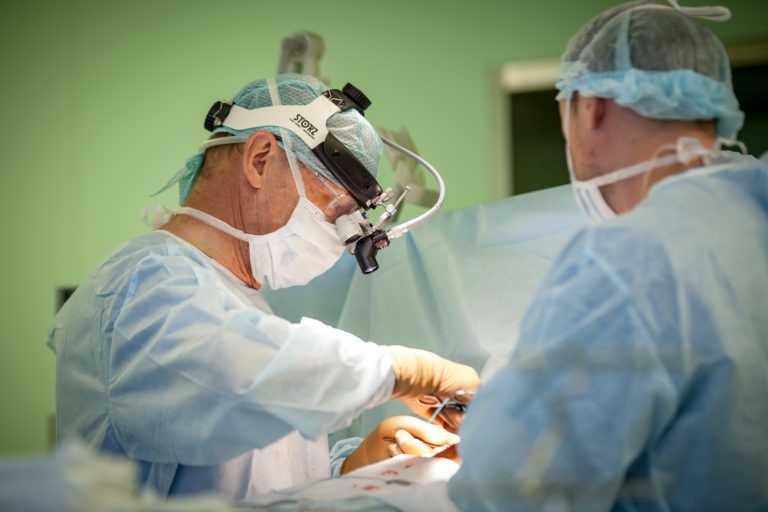
Очень увлеченно работали год, и полученные данные позволили нашей маленькой группе подготовить неплохой доклад на научной сессии Института сердечно-сосудистой хирургии им. А.Н.Бакулева. То есть еще студентами мы сделали свою первую научную работу и опубликовали тезисы. Тогда у меня и созрело решение поступать в ординатуру именно в этот институт.
– И сразу оказались в детском отделении?
– Поступив в клиническую ординатуру, я попал в отделение детской кардиохирургии. Сначала расстроился, но директор обещал, что будет ротация ординаторов по всем отделениям. Я успокоился, но вскоре увидел, что многого не понимаю, не знаю. Жадно вслушивался в доклады на конференциях, задавал вопросы, бросился читать. Увлекся. Все выходные дни проводил в Ленинской библиотеке: больше литературы достать было негде, а интернета, как можно догадаться, тогда еще не было.
Меня пригласили в небольшое соседнее отделение для детей раннего возраста – до трех лет. Заведующий был в длительной командировке, и его заместитель – замечательная женщина-хирург Лариса Александровна Бузинова – пригласила меня помочь. Я был единственный молодой врач в отделении, мне дали вести палату с 5 пациентами, часто с удовольствием помогал в операционной. Два года пролетели почти незаметно.
Пришло время поступить в аспирантуру. В аспирантуре академик Владимир Иванович Бураковский предложил мне тему: «Комбинированный метод глубокой гипотермии для коррекции пороков сердца у детей раннего возраста». Применение искусственного кровообращения для выполнения операций на «открытом сердце» у маленьких детей сопровождалось в то время большими сложностями. И у нас, как и во всем мире, изучались возможности сочетать искусственное кровообращение с глубокой гипотермией – полагалось, что это может улучшить результаты.
Применявшийся метод позволял вмешиваться в сердце при остановленном кровообращении. Тело пациента охлаждали до 18-20 градусов, хирург выполнял манипуляции, а потом пациента согревали уже с помощью искусственного кровообращения.
Работа над этой темой заставила меня познакомиться с теорией и практикой нескольких смежных дисциплин: анестезиологией, искусственным кровообращением, интенсивной терапией, клиникой, биохимией, психологией и патоморфологией. В разделах диссертационной работы все это было отражено. А с результатами своих исследований мне повезло участвовать в те годы во всех совместных симпозиумах ученых СССР и США по тематике «Врожденные пороки сердца».
– В 90-е многие врачи уходили из профессии. Как вы смогли удержаться?
– А многие не уходили. Мне повезло: как раз в 90-е у нас продолжило развиваться международное сотрудничество, в частности с европейскими коллегами. Мы выезжали в ознакомительные и научные командировки в социалистические страны.
Европейские хирурги и кардиологи приезжали на научные конференции в Москву. С некоторыми из них удалось сблизиться и даже подружиться. Создалась замечательная атмосфера сотрудничества: европейские хирурги помогали нам оперировать в Москве, мы всё активнее выезжали за рубеж, изучая организацию работы и лечебные методики.
Через такие отношения я уже в 1991 году получил приглашение участвовать в создании Европейского клуба детских кардиохирургов. Там собирались уже сложившиеся специалисты, которые могли не только высказываться сами, но также слушать коллег и предметно обсуждать различные проблемы детской кардиохирургии.
Было положено начало большой работе по созданию Европейской базы данных по детской кардиохирургии – очень важного действующего инструмента по улучшению качества работы. Поначалу нас было 12, потом 30 человек. А в последние годы этот клуб трансформировался в полномасштабную Европейскую ассоциацию детских кардиохирургов. Она развивается сейчас очень эффективно.
Кардиохирургия очень дорога, субсидий не хватает никому
– Что сегодня стало с системой кардиохирургической помощи детям? Что происходит в регионах?
– В последние 10-15 лет в стране были созданы несколько Центров высоких технологий, с подразделениями детской кардиохирурги в Пензе, Астрахани, Красноярске, Калининграде, Хабаровске и других городах. Вместе со старожилами – центрами в Москве, Новосибирске, Санкт-Петербурге, Перми, Ростове-на-Дону, Краснодаре – и значительным числом небольших подразделений детской кардиохирургии (всего около 40) они по числу выполняющихся операций детям вплотную приблизили наше здравоохранение к тому состоянию, когда потребности людей в этом виде медицинской помощи полностью удовлетворяются.
По качеству оказываемой помощи информацию пока собрать сложно, а может быть, даже невозможно. Отечественной базы данных по детской кардиохирургии нет, а участие в международных современных базах почему-то всех пугает. Мы (в Филатовской больнице) – единственный в стране коллектив, активно участвующий в Европейской и Всемирной базах данных по детской кардиохирургии. Это позволяет нам сопоставлять собственные результаты с данными огромного числа зарубежных детских клиник. И нас это нисколько не пугает, тем более что эти наши данные там представлены анонимно для окружающих.
Сейчас Минздрав повсеместно внедряет критерии качества медицинской помощи. И среди них вы увидите – «Через сколько минут после поступления в больницу к вам подошел врач, медсестра?», «Когда вам сделали анализ крови после поступления?» и так далее. Но это – критерии организации медицинской помощи, но не качества лечения. А качество лечения в нашей области – это, например, количество повторных госпитализаций и операций у ребенка, болезненность его общего состояния (есть такой термин – mоrbidity), физическое и интеллектуальное развитие бывшего пациента.
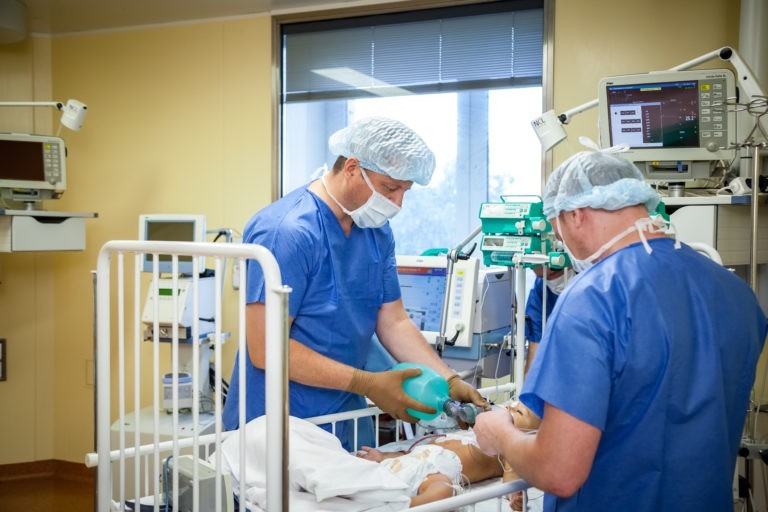
Передовой организационный принцип сегодня – это командная работа в клинике детской кардиохирургии. И в нашем отделении лечением ребенка на всех этапах занимается единый коллектив, состоящий из медиков разных специальностей – хирургов, кардиологов, анестезиологов, эндоваскулярных хирургов, интенсивных терапевтов, УЗИ-диагностов и большого штата медсестер.
У всех – одна общая задача – вылечить тяжелобольного ребенка. Вместе мы обсуждаем проблемы и радуемся удачам. У нас небольшое отделение, все находятся рядом, работа каждого – на виду.
– Благотворительные фонды у нас часто собирают средства на кардиохирургические операции, так как пациенты не могут дождаться квоты, на окклюдеры. С чем это может быть связано, на ваш взгляд? Не хватает средств у государства или редкие и дорогие случаи?
– Кардиохирургия вообще и детская в частности очень дороги. Сложнейшая диагностическая и лечебная аппаратура и технологии, огромное количество необходимых дорогостоящих лекарств, препаратов крови, одноразовых расходных материалов, имплантатов, большое число участвующего высококвалифицированного персонала, нередко – большая продолжительность многоэтапного лечения. Все это, вместе с хорошей современной организацией работы, требует больших денег. Страховых, государственных, университетских субсидий не хватает никому.
И некоторые наши благотворительные фонды эффективно помогают клиникам лечить детишек с врожденными пороками сердца. Если, например, у ребенка в результате сложной операции на сердце возникает полная поперечная блокада и ритм сердца урежается до 40-50 в минуту, то с помощью благотворительного фонда клиника очень быстро может получить дорогостоящий искусственный водитель ритма для имплантации ребенку: уже в течение 1-2 недель.
Работа – одна из самых больших моих удач
– Вам предлагали переехать работать за рубеж?
– В 90-е годы был с профессиональным визитом в Америке и в воскресенье вместе с коллегами решил сходить в церковь. После службы нас представили всей общине, сказали: «У нас с вами сегодня в гостях человек из России – доктор Владимир Ильин. Давайте поприветствуем его». Все встали, заулыбались, начали пожимать руки. И в тот день мои коллеги предложили: «Может, переедешь к нам?» Но сомнений в отказе у меня не было. Да, 1992-94 годы были ужасными. Но моя семья и мои друзья – в Москве, надо было развивать сервис и отделение в Бакулевском центре. Во многом это было политическое решение, да и просто любил Россию: все-таки – моя Родина.
Спустя пятнадцать лет мне предложили уже должность в госпитале в Кувейте, но я вновь отказался. И был рад доверию московских властей, чтобы открыть первое городское отделение детской кардиохирургии здесь, в Филатовской больнице, помогать российским детишкам. Я делаю эту работу с удовольствием и очень искренне, хотя, надо сказать, зарплаты в том дальнем зарубежье были сумасшедшими.

– А для вас работа – это что: радость от спасения, смысл жизни?
– Для меня работа – это способ жизни, одна из самых больших моих удач, поскольку она позволяет мне чувствовать себя успешным и эффективным, наполняет мою жизнь интереснейшим содержанием, дает мне яркую перспективу дальнейшего развития дела, которому я отдал много лет и сил.
– По вашей биографии складывается ощущение, что вся ваша жизнь – это только работа…
– Ну почему же. У меня есть хорошая семья: жена, двое детей, два внука, дача, машина. Долгое время я увлекался горными лыжами, туризмом, фотографией, много путешествовал – в этом отношении Россия потрясающая страна. Был на Севере в Архангельской области и на Соловках, в Сибири на Оби, на Курильских островах, объездил все Подмосковье и среднюю полосу России. Развивая профессиональные контакты, посетил почти все европейские страны. Имею замечательных друзей в нашей стране и друзей-профессионалов во всем мире.
– У вас в шкафу увидела иконы. Вы верующий человек?
– Нет, я не крещенный и неверующий: вырос в такое советское время и в такой советской семье. Но с уважением отношусь к религиозным чувствам других и очень рад, что рядом с нашим корпусом на территории больницы находится старинный православный храм. Это – хорошая поддержка для родителей пациентов. Его легко видеть и слышать из окон нашего отделения. Я посещаю храмы как памятники архитектуры, а подаренные иконы храню как произведения искусства.
– В чем вы видите смысл своей жизни?
– Смысл жизни, очевидно, в том, чтобы приобрести и вырастить хорошее потомство: семейное и деловое, чтобы твой труд и его результаты были нужными, полезными для окружающих людей и всего человечества, чтобы годы жизни были наполнены множеством радостных событий для тебя и твоих близких.
– К вам часто приходят бывшие пациенты? Вы помните их?
– Да, я очень рад видеть моих выросших бывших пациентов. Но приходят, как правило, лишь те, кто хочет этого сам. Вот, например, после долгого перерыва написал письмо и пришел молодой человек, которого мы оперировали в возрасте 4 месяцев со сложным пороком – транспозицией магистральных артерий. Сейчас ему 21 год. Он оказался в Москве потому, что стал участником известного конкурса «Голос», и зашел поделиться этой радостью. Но не стал возражать, когда мы предложили ему пройти кардиологическое обследование, хотя самочувствие его было вполне хорошим. Оценка отдаленных результатов операции очень важна для бывшего пациента и для лечивших его специалистов.
Результаты обследования были отличными, и у нас не нашлось возражений против его участия в этом сложном конкурсе. Он отлично выступил, очень порадовал всех нас, хотя и не стал победителем. Но это, как всем нам понятно, уже никакого значения не имело.
Беседовала Надежда Прохорова
Источник новости: Православие и мир


